消化管グループ
山梨大学第1外科消化管グループでは、食道、胃、十二指腸、小腸、大腸の消化管に発生する悪性腫瘍(がん)に対する手術や抗がん剤治療などを行っています。また穿孔(胃や腸に穴があく)や腸閉塞、虫垂炎などの良性疾患の治療も行っています。当科では年間160例以上の消化管手術を行っており、そのほとんどの手術を腹腔鏡手術やロボット手術で行っています。
食道がん
食道がんの手術は消化器手術の中でも患者さんへの負担が大きく、手術としても難易度が高いものです。食道は胸の中にあり、食道を治療するのみであれば、胸の手術のみで治療可能ですが、食道は食べ物が通る場所であり、新たな食物の通過経路を作る(再建)必要があります。このために胃を使い再建するためにお腹の手術も必要になります。さらに頸部で食道と胃を吻合(つなぐ)するため、食道がんの手術には頸部、胸部、腹部の操作が必要になり、3つの傷ができます。このため、食道がんの手術時間は通常の手術の2〜3倍がかかり、患者さんのからだへの負担も同様に2〜3倍かかります。このような負担をより軽減させるためにわれわれは、鏡視下手術を積極的に導入しています。これは、体表・体壁を大きく切って手術を行うのではなく、1cmくらいの傷を数カ所につけて、カメラ越しに手術を行う方法です。胸腔鏡手術ではポートと言われる筒の中にマジックハンドのような鉗子を入れて手術を行いますが、2021年からはポートに多関節機能を持ったロボットの手を入れることにより、より繊細に手術を行うことが可能になりました。このことにより、患者さんの体への負担が非常に少なくなり、術後の早期離床や食事摂取、退院に結びついており、2023年の手術から退院までの期間は約2週間になっています。

図1a:腹腔鏡手術
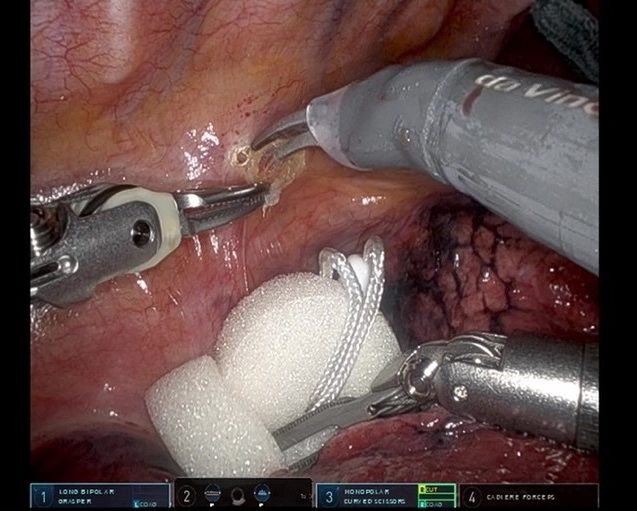
図1b:ロボット手術
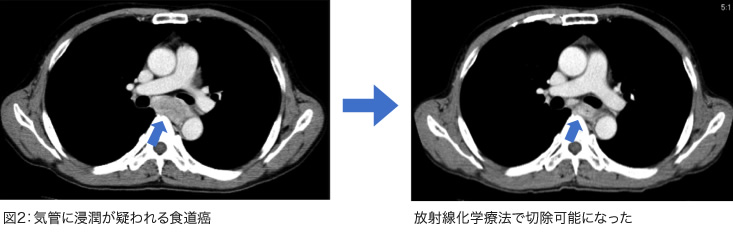
さらにわれわれは、通常では根治的に切除することができないと判断される食道がんに対してより積極的に抗がん剤治療や放射線治療を組み合わせる化学放射線治療を行うことにより、切除可能となった患者さんに対して時期を逸することなく手術を行い、良好な成績をあげています。例えば食道がんが気管に食い込みかけている(浸潤が疑われる)症例に対して、術前化学放射線治療を行うことにより手術が可能となり、手術後、再発なく経過している症例を多数経験しています(図2)。
胃がん
胃は腹部に存在する臓器であり、摂取した食物の貯蔵や消化を主な役割としています。
当科で行っている胃の手術のほとんどが胃がんに対する手術であり、ほぼ全例を腹腔鏡手術で施行しています。さらに2017年よりロボット支援による胃切除術を導入しています(図3)。このため腹腔鏡手術における術後の在院日数は2023年では平均12日と、開腹手術に比較して大幅に短縮しています。さらに高度に進行した胃がんに対しても、多臓器合併切除、拡大リンパ節郭清を含めた積極的な拡大手術を鏡視下に行い、高齢者に対しては、胃全摘術を避けた縮小手術も行っています。また術前術後に抗がん剤治療を組み合わせ、治療成績の向上に努めています。
図3:胃のロボット支援腹腔鏡手術
図3:胃のロボット支援腹腔鏡手術
胃粘膜下腫瘍(GISTや平滑筋腫など)は比較的稀な疾患です。胃粘膜下腫瘍においては腫瘍を切除することが治療とされています。通常では胃を部分的に切除しますが、腫瘍の場所により胃を最小限に切除する目的で消化器内科との合同手術を行っています。具体的には、胃の内側から胃カメラで腫瘍の周囲を切開し(図4a)、腹腔鏡で腫瘍を摘出し、胃の切開した部分を閉じる(図4b)という方法です。当科では現在までに合同手術31例を含み腹腔鏡下胃部分切除を87例行っています。
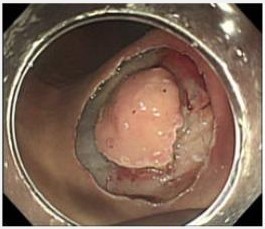
図4a:胃カメラからの切開
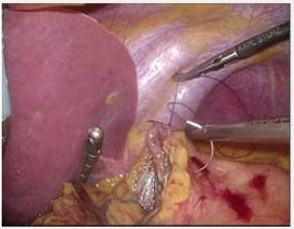
図4b:腹腔鏡での閉鎖
十二指腸
2022年から十二指腸腫瘍(腺腫、早期がん)に対しても、腹腔鏡内視鏡合同手術を開始しました。胃の粘膜下腫瘍に対する合同手術で培った技術を応用しています。十二指腸は、壁が胃に比べて極めて薄いため、胃と同じように内側から粘膜下層切除を行うと、穴が開く(穿孔)する可能性が非常に高くなります。そこで、十二指腸を外側から外科的に縫って補強することにより穿孔を予防します。現在までに5例行っており、全員合併症なく退院されています。これは、高難度新規医療として行っています。
大腸がん
大腸は結腸(盲腸、上行結腸、横行結腸、下行結腸、S状結腸)と直腸(直腸S状部、上部直腸、下部直腸)から構成されています(図5a.b)。大腸がんの治療法は手術、抗がん剤、放射線、免疫療法、またこれらを組み合わせた総合的(集学的)な治療など多岐にわたります。我々は、患者さん一人一人に最適な治療ができるように日々取り組んでいます。
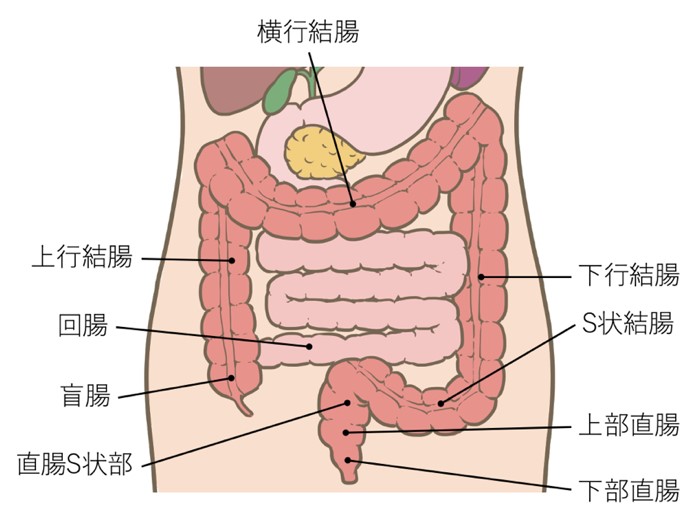
図5a:大腸の解剖
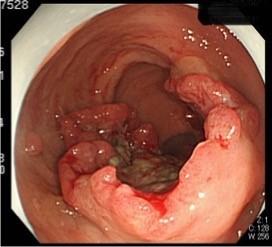
図5b:大腸がんの大腸カメラ画像
当院では、手術治療が必要な大腸がん患者さんに対して腹腔鏡手術やロボット支援手術を行っています。特に直腸がんの患者さんには、ロボット支援腹腔鏡手術といった最先端の手術を積極的に取り入れています(図6)。腹腔鏡手術では、開腹手術に比べて侵襲が少なく、術後の回復が非常に早いとされています。当院では、初発直腸がんの95%以上を腹腔鏡手術で行っています。腹腔鏡手術では切除した腸管をつなぐ(再建)ために、小切開創をおきますが、低侵襲な手術を心がけています。2018年4月に保険収載された手術支援ロボット手術であるダヴィンチを用いたロボット支援下直腸がん手術も、当院では積極的に実施しています。この手術では、高精度の3Dカメラや手振れのない鉗子操作によって、非常に精緻な手術が可能です。現在は結腸がんに対しても保険適応となり、大腸がん全体に対してロボット手術を積極的に行っています。
図6:ロボット手術のイメージイラスト
また、直腸がんに対する肛門温存手術に関して、下部直腸(肛門に近い部位)にがんが生じた場合、肛門の温存(残せるかどうか)が重要な問題となります。当院では肛門の温存と治療成績向上のために、術前化学放射線治療(nCRT)を積極的に行っています。これにより腫瘍縮小効果による肛門の温存率の上昇と再発率の低下効果による治療成績の向上というメリットがあります。また、一部の患者さんではがんが完全に消失することもあります。患者さんによって受けるべき最適な治療は異なるため、患者さんの病態を十分に評価し、最適な治療法を提案しています。手術後の入院期間の目安は通常9-14日ですが、人工肛門を造設する必要がある場合は16-21日に延長されます。
当科では新しい治療法の開発にも積極的に取り組んでおり、多くの臨床試験や臨床研究に参加しています。特に、大腸がん治療を専門とした研究グループ(大腸がん研究会・腹腔鏡下大腸切除研究会)に所属し、大腸がん治療における新しいエビデンスを構築・発信できるよう努めています。
実績
食道がん
食道がん手術は年間約30例行っており、食道外科専門医や食道科認定医を有する専門チームによる診療体系を展開しています。さらに術後肺炎などの合併症を低下させる目的で、歯科医や言語聴覚士、栄養士などのさまざまな職種との連携を術前から導入し、手術前後の全身管理を行っています(図7)。
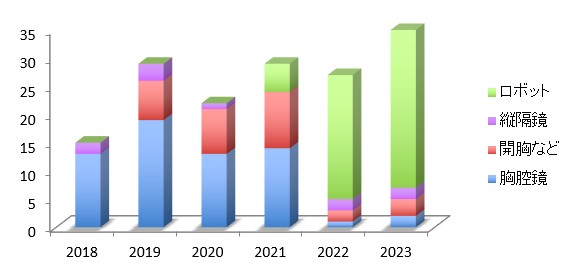
図7:食道がん手術件数
胃がん
胃がん治療においても専門性が問われるようになり、日本胃がん学会は2023年に認定施設制度を制定しました。当科では2023年に認定施設Aを取得しており、胃がん手術を年間約100例行っています(図8)。治療に関しては、病期の正確な診断のもとQOL(quality of life)を保った必要かつ十分な手術を実践しています。手術のほとんどの症例で腹腔鏡手術やロボット手術を施行しており、比較的難易度の高い胃全摘術や噴門側胃切除術に関しても腹腔鏡手術を導入し、行っています。
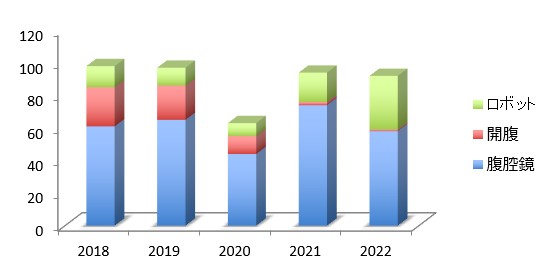
図8:胃がん手術件数
大腸がん
大腸がん手術は、大腸治療の専門チームによる診療体系を展開し、近年増加傾向が強く、年間100以上の大腸がん手術を施行しています (図9)。手術は95%以上で腹腔鏡・ロボット支援手術を実施しており、低侵襲で早期開腹・早期退院を目指しています。特に当チームでは、担当医制ではなくチーム制を敷いており、入院中から術後・退院後まで、チームの複数医師が責任を持って診療を行います。病期(がんの進行状況)によっては術後補助化学療法(再発予防のための追加治療)が必要になる場合がありますが、その治療も同じチーム医師が行いますので、安心して治療を受けることができます。
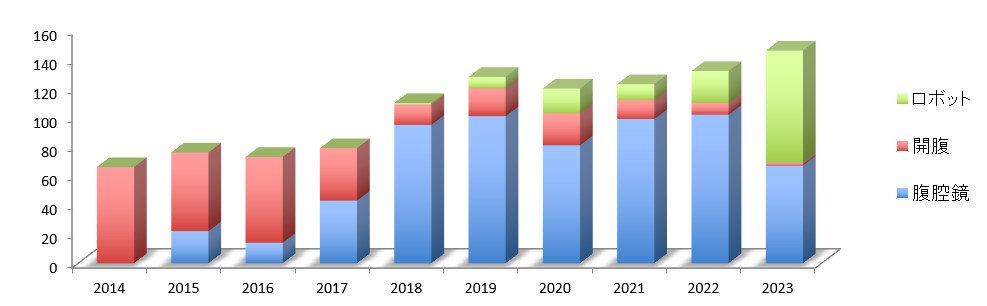
図9:大腸がん手術件数

